各がんの基礎知識⾷道がん
食道がんの基礎知識
食道がんは食道の粘膜から発生するがんである。60~70歳代での発症が多く、男性の方が発症しやすい。発症の原因としては、飲酒と喫煙が大きく関係している。早期発見が難しく、他の消化器がんと比べ予後不良である。
食道の構造
食道は口から摂取した食べ物が今で運ばれるまでの間の臓器を指します。飲み込んだ食べ物は重力と食道内の粘液、食道の壁の動きによって胃へと運ばれます。
食道の壁は「粘膜(上皮・固有層・筋板)」「粘膜下層」「固有筋層」「外膜」からなり「漿膜(しょうまく)」が存在しないため、食道がんが発生した場合は他の臓器に浸潤(がん細胞が染み出る)しやすいと言われています。
食道は、首から腹部にかけて「頸部食道」「胸部食道」「腹部食道」という部位にわかれており、長さは約25cmで筒状の臓器となっています。周辺には気管や肺、心臓や大動脈といった重要な臓器・血管が存在しています。
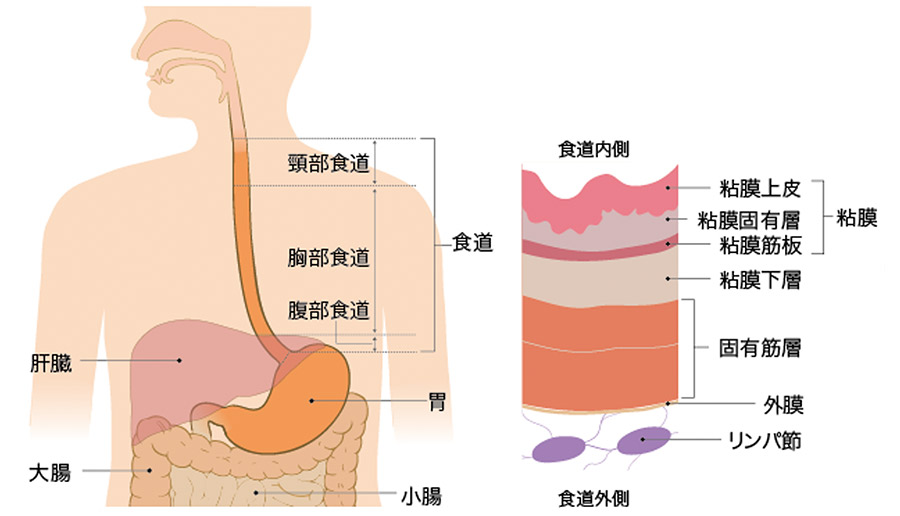
出典:国立がん研究センターがん情報サービス
食道がんとは
食道がんは食道の粘膜から発生するがんで、「扁平上皮がん(へんぺいじょうひがん)」「腺がん」の2つに分けられます。
扁平上皮がんは粘膜の扁平上皮から発生するがんで、日本での食道がんのうち90%を占めます。腺がんは、胃酸の逆流による逆流性食道炎などが背景になって発生することが多いとされており、欧米では食道がんの50%を占めています。
好発する部位としては胸部食道であり、中部が全体の50%と最も高く次いで下部が25%となっています。
食道がんは、がん細胞がどこまで及んでいるかによって呼び方が変わります。
- がん細胞が食道壁の粘膜に留まっている→「早期食道がん」
- 粘膜下層まで及んでいる→「表在食道がん」
- 粘膜下層を越え固有筋層に達している→「進行食道がん」
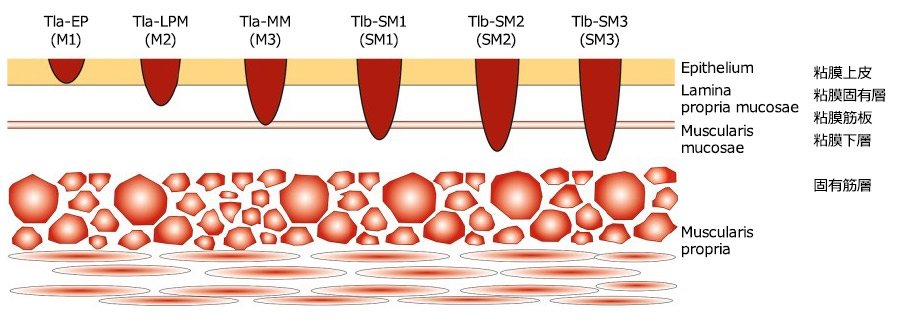
Esophagus (2017) 14:1–36より抜粋
早期に発見されればさるほど生存率は高くなります。そのため、食道がんは早期の発見が重要ですが、早期発見される食道がんは全体の約30%と少ないのが現状です。
2017年時点で食道がんによる死亡者数は11,568人で、すべての悪性新生物による死亡者数の3.1%を占めています。
悪性新生物による死因において男性は第7位、男女合わせると第9位となっています。食道がん患者の比率は6:1で男性の方が多く60~70歳代で発症することが多いとされています。
近年、無症状での早期発見や治療の進歩によって生存率が上昇していますが、他の消化器がんと比べて予後(治療の経過・結末)が不良であることは変わりません。
食道がんの原因
食道がんの発生には飲酒と喫煙が大きく関係しており、特に日本人に多い扁平上皮がんは強い関連性があるといわれています。

飲酒によって体内に取り込んだアルコールが分解されると、アセトアルデヒドという物質が発生します。アセトアルデヒドは世界保健機関(WHO)から「最も関連性の強い発がん物質」と認定されている物質です。
そのため、アセトアルデヒドを分解しにくい体質の人はそれだけ発がんの危険性が高まるということになります。アセトアルデヒドを分解しにくい人とは、アルコールを摂取するとすぐに顔が真っ赤になる人などを指します。
コップ一杯で顔が真っ赤になる人をFlusher(フラッシャー)と呼び、こういった人は特に飲酒による食道がんのリスクが高いといわれています。
喫煙は、がん細胞の抑制因子の働きを弱くする「タール」を含んだ煙が食道を通過することで食道がん発生のリスクを高めます。そのため、飲酒と喫煙の両方の習慣がある人は相乗的に発症率が上昇します。

1日1.5合の飲酒20本以上の喫煙の習慣がある人、飲酒も喫煙もしない人に比べて食道がん発症のリスクが30倍になるといわれています。
一方で腺がんの原因となるのは、逆流性食道炎に伴って起こるバレット食道などがあります。近年、欧米の白人に非常に増加していることで注目されていますが、日本でも食事の欧米化や肥満、内臓脂肪の増加によって患者数が増加しているので注意が必要です。
食道がんの症状
食道がんの初期は無症状もしくは食道が少し染みる程度の症状です。がんが進行していくにつれ食道が狭くなる食道狭窄、それに伴った体重減少といった症状が現れます。
さらに進行し食道壁を越えて周辺の臓器へ広がっていくと、嗄声(声が枯れる)や胸の奥や世界に痛みを感じるようになります。
食道がんの検査・診断
食道がん初期は無症状であるため、健診や他の疾患の検査で発見されることが多いです。訴えのある症状から食道がんが疑われる場合、まず食道がんの確定診断をおこないます。
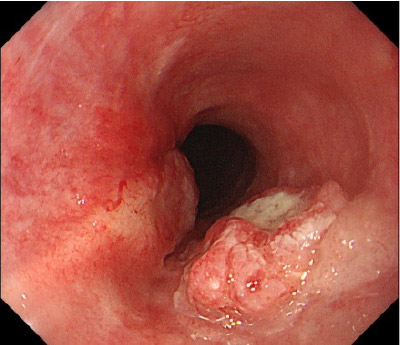
1確定診断
- 通常の内視鏡…ヨード色素を使用する場合もある
- NBI併用拡大内視鏡…NBIという特殊な光を使い増殖した毛細血管を発見する
- 病理検査…内視鏡検査時に組織の一部を採取し、がん細胞の有無を確認
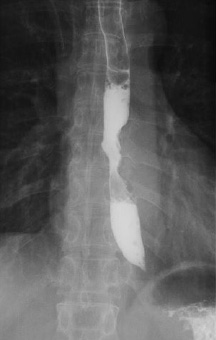
2進行度診断
- 食道造影検査…バリウムを飲みレントゲン撮影によってがん粘膜の凹凸を検査
- 超音波内視鏡検査(EUS)…消化管の内側からがんの進行度を検査
上記検査のほかにMRIやCT、血液検査を実施して診断を確定させます。
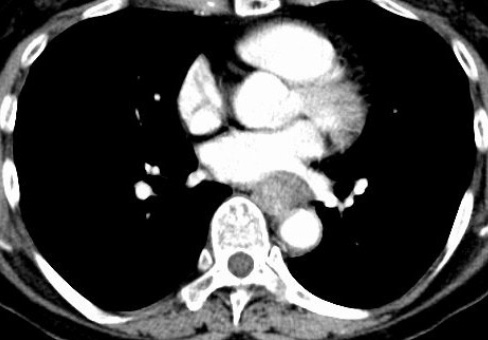
食道がんの治療法
食道がんの治療は大きく内視鏡的治療、外科的治療、化学放射線療法の3つに分けられます。がんの進行度や患者の状態、合併している疾病によって治療法が決定されます。
1内視鏡治療
内視鏡的粘膜切除術(EMR)と内視鏡的粘膜下層剥離術(ESD)が実施される。現在はESDの方が広く実施されています。
2外科的治療
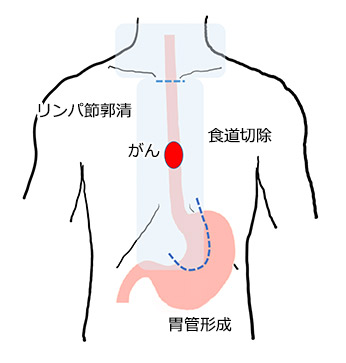
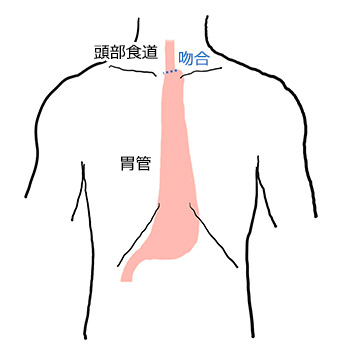
術前の化学療法と併用して実施されるのが一般的で、胸部食道がんでは食道切除に加え3領域(首・胸・腹部)のリンパ節を取り除きます。どの程度のリンパ節を取り除くかは術前の検査によって決定します。
切除した食道の代わりに、胃の一部を切除して頸部までもってくることで食道の端と縫い合わせ胃までの道を作ります。2018年から医療用手術ロボットを用いた腹腔鏡下食道悪性腫瘍手術が保険適用となり、実施数が増加しています。
3化学放射線療法
がん細胞を小さくする抗がん剤を使用した化学療法と、がん細胞に放射線をあてて小さくする放射線療法を併用した治療法です。
食道がんは他のがんと比べて化学療法や放射線療法への感受性が高く、手術適応とならない場合に化学放射線療法が選択されることが多いです。
化学療法としては、「5-FU+シスプラチン」を使用したCF療法が最も多く用いられている治療方法で、がんの進行度によって投与する回数や期間を決定します。これに50-60Gy相当の放射線を分割照射し治療を実施します。
食道がんの予防
発生リスクを高める飲酒と喫煙の習慣がある人は、それらの習慣を見直すことで予防に効果が期待できます。
また食道がんに限った話ではありませんが、早期発見による早期治療を実施できれば生存率の向上が期待できます。
初期では自覚症状に乏しいため、早期発見には定期的な検診や内視鏡検査を受け発見することが重要となります。
